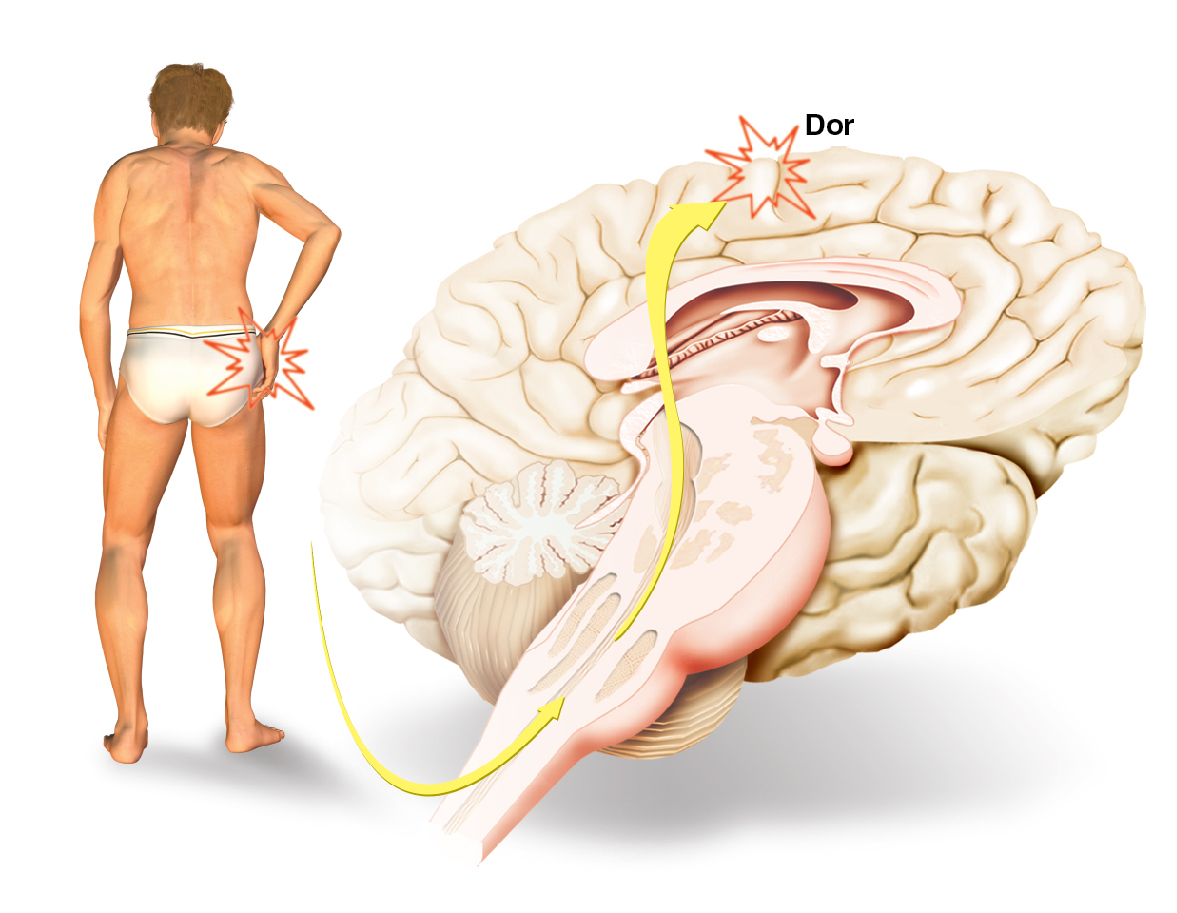
A dor

A dor é talvez o sintoma mais preocupante, fazendo com que haja maior número de consultas médicas. Quando ocorre, é importante reconhecer a sua localização, o tempo de aparecimento e a associação com outros sinais e sintomas, sendo útil no momento de estabelecer uma conduta terapêutica adequada
A dor é uma das manifestações mais importantes da lesão corporal, não só pela frequência, uma vez que todos os indivíduos já tenham apresentado e quase todas as doenças tenham manifestado dor no andamento de sua evolução em algum momento, como também porque, fundamentalmente, é um sintoma inicial comum de uma doença e, em certos casos, pode ser o único.
A palavra “dor” vem do latim poena, que significa pena ou castigo. Durante vários séculos, a ideia continuou sendo a de associá-la com uma condição de sofrimento da alma e não como ela realmente é, ou seja, uma sensação especial com receptores, vias e centros nervosos próprios, da mesma forma que os sentidos de visão, audição, olfato e tato, porém, ao contrário destes, pode ser produzido por diversas estimulações e não por uma estimulação única ou específica, e não está associada com a habituação.
O significado da dor
A dor é um sistema de alarme do corpo que avisa que algo não está funcionando normalmente. É uma experiência emocional (subjetiva) e sensorial (objetiva) desagradável, associada com uma lesão de um tecido ou expressa como se existisse, sendo o sintoma mais comum de consulta médica. Quando ocorre uma lesão, os nervos da área afetada liberam sinais químicos. Através de outros nervos, estes sinais chegam ao cérebro, onde são interpretados como dor.
A dor deve ser diferenciada da reação à dor. A dor é uma sensação desagradável e, às vezes, intolerável da lesão, onde sua presença não precisa de mais explicação. Em vez disso, a reação à dor envolve as alterações psíquicas (medo, inibição, fuga, ira, agressividade, gritos, caretas etc.) e físicas (contraturas, aumento ou diminuição da frequência cardíaca, aumento ou diminuição da pressão arterial etc.) que produzem a sensação dolorosa. Enquanto que a sensibilidade à dor é sempre a mesma em um indivíduo ou em diferentes indivíduos nas mesmas circunstâncias, ou seja, com uma quantidade mínima de uma estimulação para provocar dor (limiar da dor), a reação à dor depende muito de idade, sexo, etnia, educação e outros fatores; por exemplo, a sensibilidade é maior na criança do que no idoso, na mulher do que no homem etc. O limiar da dor pode aumentar pela necessidade de uma estimulação maior (hipossensibilidade) ou pela distração ou administração de analgésicos, bem como diminuir (hiperssensibilidade) pela inflamação ou irritação, o que significa que menos estimulação para a sensação dolorosa é percebida.
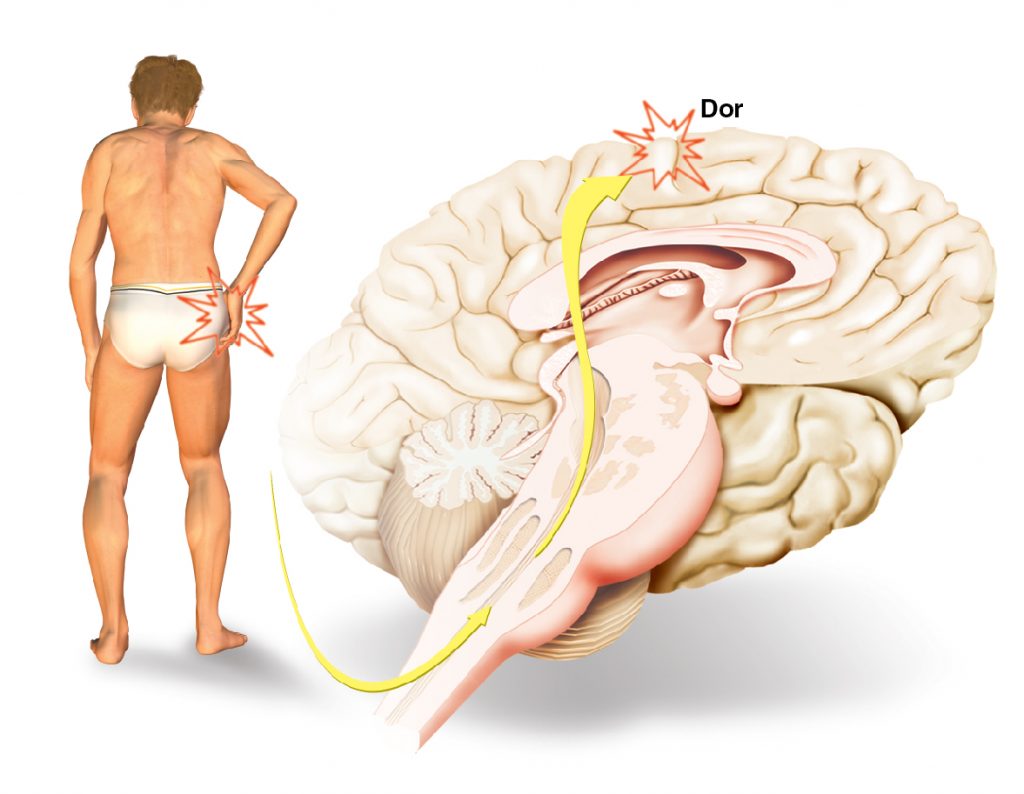
A transmissão da sensação dolorosa começa a partir dos receptores específicos da dor (nociceptores). Estes estão espalhados por todo o corpo, principalmente na pele e em torno das artérias, em menor grau nas estruturas mais profundas, tais como músculos, e raramente na maioria dos órgãos e no cérebro. São estruturas ou órgãos sensoriais que captam a dor ou outras sensações desagradáveis, transmitindo-as através das fibras nervosas até os neurônios sensoriais dos nervos periféricos que entram na medula pelas raízes posteriores. Na medula, cruzam a linha média e sobem pelo feixe espinotalâmico, formando uma escala no tálamo (porção ventral), sendo direcionadas até os centros de percepção localizados no encéfalo, mais precisamente na circunvolução parietal ascendente. Quando um tecido sofre uma lesão ou um traumatismo direto por estimulações mecânicas, térmicas ou químicas, há a lesão celular e desencadeia uma série de eventos, produzindo a ativação dos nociceptores e promovendo as sínteses de substâncias irritantes que estimulam as terminações nervosas livres.
Algumas destas substâncias são bradicinina, histamina, acetilcolina, serotonina e certas prostaglandinas. Na dor, o envolvimento tanto de fenômenos psicológicos (subjetivos) quanto físicos ou biológicos (objetivos) é variável de acordo com o tipo de dor e a pessoa com dor.
Características da dor
A dor tem qualidades primordiais, tais como a localização e as circunstâncias de aparecimento e desaparecimento, e outras características acessórias, tais como a intensidade e propagação, a duração e o caráter. A localização é o local onde a dor é sentida. Às vezes pode ser muito precisa, enquanto que, em outros casos, é geralmente vaga; no entanto, sempre pode ser localizada em algumas áreas do corpo e pode ser diferenciada em dor de cabeça, dor torácica ou precordial, abdominal, dor nas costas e nos membros. Em sua localização, é necessário diferenciar o local da própria dor e o de sua transmissão; no geral, o primeiro é o lugar de início e o segundo é a propagação ou irradiação deste. As circunstâncias de aparecimento e desaparecimento da dor e os fenômenos coexistentes são outra condição fundamental ao determinar sua origem, especialmente se estiverem relacionados com a localização. Desta forma, uma dor circunscrita no centro do peito causada ou exacerbada pela tosse pode ser pericárdica ou pleurítica, no entanto, se for causada pela marcha obrigando o sujeito a parar, é provável que seja devido a uma angina de peito. Se a dor é determinada pela ingestão de alimentos, trata-se de uma condição do esófago e, se aparecer 2 ou 3 horas após o consumo de comida, é de origem gastroduodenal.
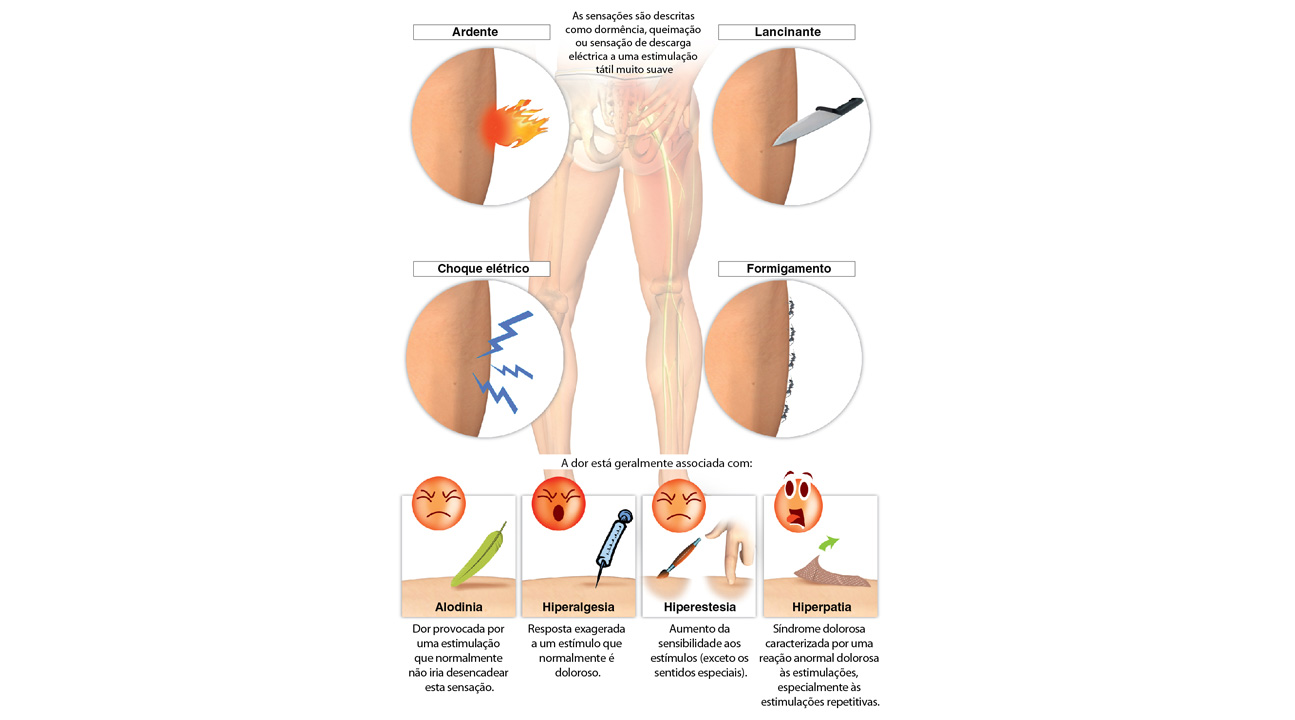
A intensidade pode ser de muitos diferentes graus, desde a mínima intensidade, denominada desconforto, até a máxima intensidade, denominada dor intolerável. A duração pode ser instantânea ou persistente e contínua; outras vezes, é transitória ou flutuante, como pode ocorrer no caso de infarto do miocárdio. Em outros casos, as flutuações são tão breves que a dor recebe o nome de pulsátil, tais como certas dores de cabeça e dores de dente. A última característica da dor é a sua natureza, podendo ser classificada como penetrante ou ardente, opressiva, ou perfurante, embora seja necessário esclarecer que as apreciações da dor são exclusivamente pessoais, com base na educação e experiência de cada indivíduo.
Classificação da dor
De acordo com o tempo de evolução: a dor pode ser aguda ou crônica. A dor aguda é aquela que dura normalmente menos de duas semanas, tal como a dor de dente ou a produzida por uma pancada. A dor crônica é aquela que persiste por mais de duas semanas, podendo durar até três meses, como é o caso da dor tumoral. No entanto, é difícil diferenciar uma dor aguda de uma crônica, uma vez que este último pode ter períodos de exacerbação e períodos de calma.
A dor apresentada após uma cirurgia é uma dor aguda, mas que às vezes pode se estender por várias semanas. As enxaquecas ou a dismenorreia ocorrem por dois ou três dias várias vezes por ano, sendo difícil classificá-las como dores agudas ou crônicas. De acordo com as características fisiológicas: a dor pode ser classificada como dor inflamatória, dor não inflamatória e dor neuropática. A dor inflamatória ocorre pela ação de uma estimulação prolongada no tempo, geralmente como consequência de uma lesão dos tecidos que produziram a inflamação. Há uma ativação permanente das vias da dor (vias nociceptivas) que pode evoluir para a sua resolução quando houver o término do processo inflamatório dentro de dias, a cronicidade ou a transformação de uma dor neuropática. A dor não inflamatória é produzida por uma breve estimulação dos receptores sensoriais (receptores da dor ou nociceptores), causando uma ativação das vias nociceptivas, manifestando-se como uma sensação dolorosa de poucos minutos de duração. Por outro lado, na dor neuropática, a estimulação nociceptiva gerou uma lesão nervosa para que a dor ocorra com ou sem estimulações mínimas e apresente suas próprias características.
De acordo com a localização da dor: a dor pode ser somática quando provém da pele, do osso, dos tendões e de outras partes moles. É penetrante ou ardente e bem localizada. Quando nasce nos músculos e tendões, a dor somática é caracterizada por ser perfurante, ardente ou opressiva, e bem localizada. No entanto, a dor visceral vem de órgãos abdominais ou torácicos. Trata-se de uma dor difusa localizada, muitas vezes descrita como profunda e opressiva. Quando aguda, a dor geralmente está acompanhada por náuseas, vômitos, transpiração, aumento da frequência cardíaca e da pressão arterial. Em alguns casos, esta dor pode ser referida, ou seja, percebida em pontos distantes de onde a estimulação foi originada.
Alternativas terapêuticas no tratamento da dor
O tratamento da dor foi sendo modificado de acordo com os avanços da medicina moderna. Atualmente, existe uma grande multiplicidade de tratamentos, que variam de caso para caso, de acordo com o grau da dor e com as necessidades de aliviar este sintoma tão desconfortável, que difere dependendo da pessoa e das circunstâncias específicas do caso. O tratamento pode incluir um único método ou uma combinação de medicamentos, terapias e procedimentos.
Medicamentos: o tratamento medicamentoso da dor inclui o uso de agentes com atividade analgésica e anti-inflamatória. Os analgésicos podem ser diferenciados em dois grupos: analgésicos não opioides e analgésicos opioides. O mecanismo mais aceito dos analgésicos não opioides, incluindo anti-inflamatórios não-esteroides, é a inibição da liberação de prostaglandinas, que participam ativamente no mecanismo da dor. A indicação destes princípios ativos é o tratamento da dor de intensidade leve a moderada, não visceral.
Os analgésicos opioides ou opiáceos são agentes derivados do ópio; fornecem analgesia ao se ligar aos receptores localizados dentro e fora do sistema nervoso central. Este tipo de agentes é indicado na dor presente após um procedimento cirúrgico, na dor aguda e crônica (nas quais estão associadas com outros fármacos, medidas fisioterapêuticas, psicoterapia e bloqueios analgésicos), e na dor crônica tumoral ou oncológica. Para tratamento da dor, os medicamentos coadjuvantes, incluindo os antidepressivos tricíclicos, antipsicóticos, ansiolíticos, corticoides e cirurgia de resgate, também são utilizados como tratamento adjuvante ou paliativo. Os antidepressivos tricíclicos facilitam a modulação das vias da dor e são utilizados na dor com componentes de origem neuropática.
Os anticonvulsivantes são utilizados principalmente na dor neuropática, reduzindo a sua ação bloqueadora da atividade elétrica espontânea com terminações nervosas danificadas. Dentro do grupo de agentes anticonvulsivantes, a pregabalina e a gabapentina são indicadas para o tratamento da dor neuropática. Os neurolépticos agem a fim de diminuir a agitação psicomotora e as náuseas que podem acompanhar a dor, por meio da inibição da liberação de substâncias químicas responsáveis pelo desenvolvimento de tais sintomas.
Os ansiolíticos são substâncias que devem ser levadas em conta dentro do esquema de
tratamento, já que favorecem a conciliação do sono e reduzem a ansiedade, embora valha ressaltar que não apresentam ação analgésica. Os corticoides são adjuvantes de potente ação anti-inflamatória indicados em dores provocadas por compressão de tecidos nervosos, metástases ósseas e compressão medular, entre outros. Têm a vantagem de melhorar o humor, reduzir a cárie e aumentar o apetite. Procedimentos invasivos para o tratamento da dor: o bloqueio nervoso é utilizado para o tratamento da dor de cerca de um século atrás.
Pode ser utilizado como procedimento diagnóstico, prognóstico e terapêutico. As seguintes indicações podem ser mencionadas: neuralgia do trigêmeo, neuropatia pós-traumático ou pós-infecciosa (neuralgia pós-herpética) e dor associada com os tumores. Analgesia por estimulação elétrica: com os avanços no uso dos eletrodos, uma percentagem muito maior de casos pode ser tratada com sucesso utilizando esta técnica para o alívio da dor. Este tipo de tratamento é indicado nos casos de doença vascular periférica, lesão nervosa pós-traumática ou pós-cirúrgica, dor pós-amputação, entre outras.

 Mudar país
Mudar país